Ars moriendi para tiempos eutanásicos
Partiendo de la ley orgánica reguladora de la eutanasia, que se aprobó el 24 de marzo de 2021 y entrará en vigor el próximo mes de junio, el autor de este ensayo se propone tres objetivos: explicar que la eutanasia no puede considerarse un derecho sino la constatación de un fracaso social; advertir de los aspectos más deficientes de la ley, algunos de los cuales probablemente merezcan la consideración de inconstitucionales; y proponer un Ars Moriendi alternativo al que ofrece hoy en día el marco normativo español, sirviéndose de las aportaciones contenidas en algunos libros publicados en España durante los últimos años.
1. La eutanasia no es un derecho, es un fracaso social
No todas las demandas corresponden a derechos
Todos queremos que nos reconozcan nuevos derechos. Ensanchan la libertad, abriendo horizontes de felicidad para nuestra vida. El problema es que muchas demandas que no son, en realidad, derechos (sino, más bien, lo contrario), se revisten de esa condición para recabar el favor ciudadano. La eutanasia es un caso paradigmático. ¿Tengo derecho a exigir que otro acabe con mi vida? No se me ocurre ningún derecho que consista en reducir o anular definitivamente las posibilidades de seguir ejerciendo mi libertad. Se puede defender la eutanasia por muchas razones, pero no resulta evidente que pueda ser defendida como un derecho. Que la de ley orgánica reguladora de la eutanasia, recientemente aprobada en España, se presente como un derecho hace sospechar que, para convencer a la opinión pública sobre algo extraordinariamente problemático, se ha optado por el recurso fácil de cubrirla con la bandera legitimadora de los derechos.

¿Era necesario aprobar ahora la ley de la eutanasia?
En mi opinión, la aprobación de una ley de eutanasia en la coyuntura que vive España no supone consagrar un nuevo derecho sino sancionar un fracaso social. En primer lugar, porque no parece que la respuesta del Gobierno ante la pandemia que sufrimos deba consistir en aprobar una ley que permita dar muerte a los más mayores, enfermos y dependientes, los mismos con los que se cebado el virus en los últimos meses. ¿Es razonable que, en lugar de priorizar las medidas que garanticen la protección y los cuidados integrales de estas personas, les presentemos la eutanasia como alternativa? No hay país en el mundo que, en medio de la pandemia, haya considerado prioritario regular la eutanasia.
En segundo lugar, porque se ha aprobado una ley que decide desproteger la vida humana en sus etapas de mayor fragilidad, sin que los ciudadanos hayan tenido la oportunidad de reflexionar y deliberar sobre las razones que justifican o no ese cambio. Y aunque ya la ley haya sido aprobada y esté a punto de entrar en vigor, querría contribuir al debate que no llegó a tenerse con un par de argumentos que operaban en contra de precipitarse con la reforma legislativa.
¿Y por qué no promover una cultura que aprecie el valor de toda vida humana?
Primero, debemos reconocer que, desde el momento en que se acepte la eutanasia, las personas con enfermedades crónicas o terminales van a sentir todos los días en sus oídos el susurro de la insidiosa pregunta: ¿seguro que te sigue valiendo la pena vivir en esas condiciones? Antes de poner a nadie en esa situación, ¿no será mejor promover una cultura social que afirme con contundencia que la vida de todo ser humano vale siempre y que, por ello, vamos a dedicar todos los esfuerzos necesarios para que las personas puedan morir cuidadas, en paz y sin dolor?
Si la sociedad manifiesta con sus leyes y sus políticas públicas que el periodo final de la vida de cualquier persona es tan significativo y valioso como todos los anteriores, y que por tanto merece ser debidamente atendido, es mucho más probable que las personas se reafirmen en el sentido que tiene esa etapa final de sus vidas. Si, por el contrario, el mensaje que reciben las personas vulnerables es que el final de la vida puede resultar indigno de ser vivido y que, en esos casos, es mejor anticipar la muerte, muchos se dejarán llevar por ese sentir: ¿para qué voy a cargar a mi familia y al Estado con los muchos cuidados que preciso, si mi vida ya no merece la pena ser vivida?
Segundo, debemos reconocer que es extraordinariamente difícil distinguir entre una genuina demanda de eutanasia y el grito desesperado de quien querría pedir ayuda para sobrellevar el tramo final de la vida, pero solo se ve capaz de pedir que acaben con su vida. Quien piense que es fácil discernir uno y otro mensaje, ni conoce al ser humano, ni cómo funciona la medicina protocolizada actual.
Informe del Comité de Bioética de España

En otoño del año pasado el Comité de Bioética de España publicó un extenso informe sobre la eutanasia y el final de la vida. Sus conclusiones principales, adoptadas por unanimidad de sus miembros, fueron las siguientes. Primera, no se puede decir que exista el derecho a la eutanasia; más bien es lo contrario a los derechos de la persona. Segunda, urge universalizar unos cuidados paliativos integrales, capaces de atender hasta las situaciones más difíciles, como el llamado sufrimiento existencial refractario.
El informe aborda, además, el impacto que la eutanasia tendría sobre las profesiones sanitarias, que se verían obligadas a incorporar entre sus fines, no solo el de curar y cuidar de la vida frágil, sino también el de acabar con la vida humana cuando concurran determinadas circunstancias. Quizá, por eso, los representantes de esas profesiones hayan tendido a rechazar esa opción y a subrayar la importancia del cuidado integral hasta el final.
Aprobar una ley de eutanasia sin el imprescindible debate ciudadano; sin haber asegurado antes una cobertura universal de los cuidados paliativos; y cuando muchas de las personas que murieron en la primera fase de la pandemia carecieron de la asistencia sanitaria que les podía haber salvado la vida, no supuso reconocer un derecho, sino sancionar un fracaso social.
2. La regulación de la eutanasia en España: contexto, texto y pretexto
España y Portugal
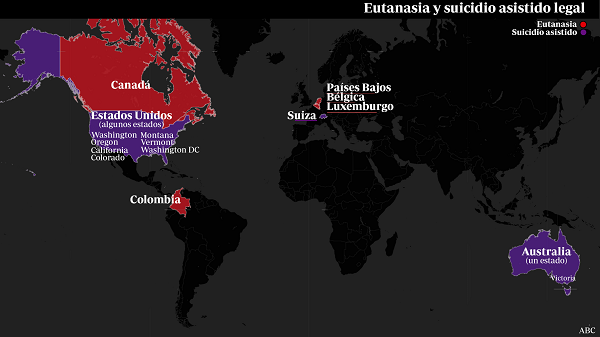
Tras la aprobación, en febrero de 2021 de la Ley Orgánica 3/2021 de regulación de la eutanasia España ingresó en el, por el momento, reducido club de estados que permiten disponer de la propia vida con la ayuda médica. Subrayo “por el momento” porque parece que, después de muchos años, en que la eutanasia era la singularidad de unos pocos países (siendo Bélgica y Países Bajos los más representativos), asistimos a una segunda oleada regulatoria, con un buen número de iniciativas legislativas en marcha por medio mundo.
Precisamente en el vecino Portugal se aprobó una ley semejante unas semanas antes que la española. Sin embargo, el Presidente de la República la remitió de manera preventiva al Tribunal Constitucional al entender que los términos en los que estaba contemplada resultaban excesivamente indeterminados. El alto tribunal ha dado la razón al Presidente y, sin negar la posible constitucionalidad de una regulación de la eutanasia, ha devuelto le ley al Parlamento para que la rehaga.
Interés de conocer la ley de la eutanasia
Conocer la regulación española de la eutanasia tiene un doble interés. En primer lugar, por lo que supone de cambio radical en la protección de la vida humana. Hasta ahora, la vida humana en España era, como en casi todo el mundo, inviolable. La existencia de un tipo atenuado de auxilio al suicidio, que podía llevar a una condena que ni siquiera comportara ingreso en prisión, no hacía sino confirmar ese principio. Con su inminente entrada en vigor, la inviolabilidad de la vida humana ya solo alcanzará a la vida humana sana: por el contrario, la vida humana más debilitada (la de los enfermos terminales o los enfermos crónicos) perderá esa condición y podrá ser suprimida lícitamente si concurren determinadas circunstancias.
En segundo lugar, ese giro copernicano en la consideración de la vida humana se justifica como el reconocimiento del “derecho que corresponde a toda persona que cumpla las condiciones exigidas a solicitar y recibir la ayuda necesaria para morir” (art. 1). La ley proclama un nuevo derecho individual, el derecho a la eutanasia, de carácter prestacional. Seguramente otros países de los que consideran regular la eutanasia en estos momentos sigan estos mismos pasos y justifiquen la eutanasia no como un recurso para casos excepcionales sino como un derecho del individuo.
En lo que sigue me ocuparé de presentar el contexto en que ha tenido lugar la tramitación de esta ley; de algunos aspectos concretos del texto de la ley particularmente deficientes; y de la radical transformación social que acontece con la aprobación de una ley como esta. Por eso, hablo del contexto, el texto y el pretexto de la ley.
2.1. El contexto de la ley española sobre eutanasia
En plena pandemia por Covid-19
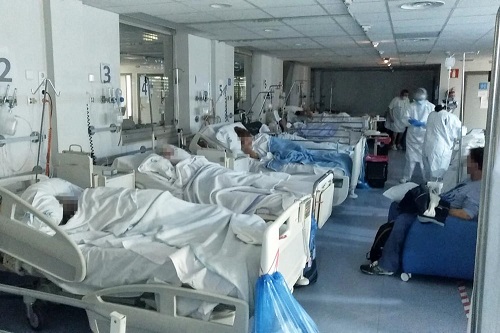
Lo primero que llama la atención de esta ley, ya lo he dicho, es el momento en que ha sido aprobada: en plena pandemia por Covid-19. No parece que sea una muestra de sensibilidad del legislador presentar la eutanasia como alternativa satisfactoria para los futuros sufrimientos de los mayores próximos a morir y de los enfermos crónicos, quienes han sido más castigados por la pandemia. ¿No habría sido incomparablemente mejor tramitar en este momento una ley que garantizara la protección socio-sanitaria de las personas mayores y otra de cuidados paliativos, en lugar de apresurarse con una ley de eutanasia? ¿Tendrá algo que ver el hecho de que las dos primeras requieren de muchos recursos económicos para su implementación mientras que la tercera los ahorra?
Sin contar con un informe de expertos en bioética
He dicho más arriba que España nunca ha tenido lugar un debate público, riguroso e informado sobre el final de la vida y la eutanasia. Pero no solo no ha tenido lugar, sino que se ha procurado evitar. Daré dos muestras. Ni el gobierno, ni el Congreso de los Diputados solicitaron al Comité de Bioética de España (CBE), máximo órgano consultivo en materias de bioética, un informe sobre la proposición de ley. El CBE no se pronunció sobre la iniciativa legislativa en particular, pero sí estimó imprescindible manifestarse sobre la eutanasia, en la medida en que se trataba de una cuestión bioética de primera magnitud.
Por ello, en septiembre de 2020 aprobó por unanimidad un extenso informe sobre el final de la vida en el que concluía que la eutanasia no puede considerarse un derecho individual de carácter prestacional y que existe una insuficiencia dramática de cuidados paliativos en España que debería ser objeto prioritario de atención[1].
Sin oír a los sanitarios
Tampoco la voz de los profesionales sanitarios fue tomada en consideración en ningún momento de la tramitación de la iniciativa legislativa. De hecho, la Organización Médica Colegial de España se vio obligada a manifestar su rechazo a la ley cuando estaba a punto de aprobarse:
El médico tiene el deber de intentar la curación o mejoría del paciente siempre que sea posible. Cuando ya no lo sea, permanece la obligación de aplicar las medidas adecuadas para conseguir su bienestar, aun cuando de ello pudiera derivarse un acortamiento de la vida. (Capitulo VII. Artículo 36.1)
El médico nunca provocará intencionadamente la muerte de ningún paciente, ni siquiera en caso de petición expresa por parte de éste. (Capitulo VII. Artículo 36.3)
El Dictamen de la Comisión de Justicia sobre la Proposición de Ley Orgánica para la regulación de la eutanasia en España supone avalar por Ley que la eutanasia es un “acto médico”. Esto es contrario a nuestro Código de Deontología Médica y contradice los posicionamientos de la Asociación Médica Mundial (AMM)[2].
La ley española es de las más permisivas
La ley aprobada ofrece una regulación tan permisiva como la más permisiva de las leyes sobre eutanasia aprobadas en el mundo hasta el momento. Pondré dos ejemplos.
Primero, mientras que en los Países Bajos solo se ha incorporado la eutanasia mediante instrucciones previas después de más de veinte años de vigencia de la ley y mucho debate al respecto, en España se ha hecho directamente y sin adoptar las garantías suficientes para evitar que la persona sea objeto de la eutanasia en contra de su voluntad.
Segundo, Canadá, que tiene eutanasia desde hace años, debate actualmente sobre si extender la eutanasia a los enfermos crónicos es reconocer un derecho o, más bien, incurrir en una forma de discriminación capacitista. En España, en cambio, se ha incorporado este supuesto directamente, sin escuchar la voz del colectivo de las personas con discapacidad[3]. Para colmo, España es el país en que menos desarrollados están los cuidados paliativos de todos los que tienen regulada la eutanasia hasta el momento (con la excepción de Colombia). En consecuencia, la eutanasia no aparece como un último recurso cuando la persona considera que los cuidados paliativos recibidos ya no son suficientes para sostener su vida, sino como única alternativa garantizada al sufrimiento insoportable.
2.2. El texto de la ley de eutanasia
No pretendo ofrecer un análisis minucioso del texto de la ley. Pero sí voy a mencionar algunas deficiencias particulares.
Sobre el nombre de la ley
1ª) La ley se llama de eutanasia cuando, en realidad, regula dos formas de auxilio para procurar la muerte: la prescripción de sustancias para que la persona misma pueda acabar con su vida cuando así lo decida (suicidio médicamente asistido) y la administración de esas sustancias por parte de los profesionales sanitarios (eutanasia).
Algunos proponen que cambie de denominación y, en lugar de ley reguladora de la eutanasia, se rotule como ley reguladora de la ayuda médica para morir (AMpM) para así abarcar tanto la modalidad de prescripción como de administración. Más allá de la idoneidad de la expresión “ayuda médica para morir”, resulta incorrecto que una ley se llame de eutanasia cuando también regula el suicidio médicamente asistido. Por cierto, que el término ayuda médica para morir tampoco me parece idóneo para describir una realidad en la que la muerte no es un hecho que acontece (morir) sino una acción que un sujeto lleva a cabo sobre otro o sobre sí mismo (dar muerte).
Confusión entre limitaciones y sufrimiento
2ª) Como he dicho, el órgano de representación del colectivo de la discapacidad en España, CERMI, se manifestó contrario a la definición contenida en la ley de
Padecimiento grave, crónico e imposibilitante como situación que hace referencia a limitaciones que inciden directamente sobre la autonomía física y actividades de la vida diaria, de manera que no permite valerse por sí mismo, así como sobre la capacidad de expresión y relación, y que llevan asociado un sufrimiento físico o psíquico constante e intolerable para quien lo padece, existiendo seguridad o gran probabilidad de que tales limitaciones vayan a persistir en el tiempo sin posibilidad de curación o mejoría apreciable. En ocasiones puede suponer la dependencia absoluta de apoyo tecnológico (art. 3.b).
La ley confunde lo persistente de las limitaciones propias de la discapacidad con el sufrimiento insoportable. Las primeras, si no generan sufrimiento grave, deberían ser irrelevantes a efectos de la eutanasia. Al contrario, deberían ser vistas como algo que puede y debe ser aliviado con medidas idóneas. con lo persistente del “sufrimiento físico o psíquico constante e intolerable para la persona”. Solo el segundo, el sufrimiento insoportable, debería ser el factor relevante para considerar la eutanasia. Tal como está redactada la ley en este momento resulta discriminatoria porque desprotege la vida de las personas con graves limitaciones, pero que podrían ser aliviadas con los apoyos necesarios.
Sin garantías de libertad en pacientes incapaces
3ª) La ley aprobada permite la eutanasia de aquellos pacientes incapaces que hayan expresado su voluntad en un documento de instrucciones previas. Este supuesto adolece de una regulación confusa, escasamente garantista y ajena al proceso deliberativo que, según el espíritu de la propia ley, debe establecerse entre el médico responsable y el paciente autónomo. Como he dicho antes, muy pocas legislaciones (Países Bajos, Bélgica y Luxemburgo) han regulado esta posibilidad, y solo lo han hecho tras más de 20 años de experiencia con los procesos de eutanasia. Siendo la aplicación de la eutanasia a personas incapaces con deseos expresados previamente la más compleja y controvertida forma de eutanasia, es justo la que se despacha de forma más apresurada en la ley.
Con prisas y sin proporcionar formación adecuada a los profesionales

4ª) La ley está informada por una visión burocrática-administrativa del proceso de dar muerte. Prueba de ello es la total ausencia de referencias a la necesidad de proveer formación en bioética a los profesionales y miembros de los órganos participantes en el procedimiento eutanásico, y la exclusión de los comités de ética asistencial (CEA) de cualquier papel en el ámbito de la eutanasia. Si se quieren abordar los posibles supuestos de ayuda médica para dar muerte desde una perspectiva bioética, es imprescindible procurar formación bioética a todos los sujetos intervinientes, incluir una mención explícita a los CEA como recurso para el paciente, el médico responsable o el consultor, y garantizar la formación bioética de los miembros de la Comisión de Garantía y Evaluación.
5ª) La ley prevé un plazo de tres meses desde su publicación en el Boletín Oficial del Estado (BOE) para su entrada en vigor e implementación. Llama la atención la celeridad con la que se pretende implementar en España esta ley cuando, por ejemplo, otro país que ha aprobado recientemente una ley de eutanasia, como Nueva Zelanda, se ha dado dos años para preparar adecuadamente todo el sistema sanitario para cumplir correctamente esta misión.
Con posibilidad de estigmatizar a los objetores de conciencia
6ª) La ley reconoce la objeción de conciencia de los profesionales sanitarios en unos términos análogos a como lo hace la Ley Orgánica 2/2010, de 3 de marzo, de salud sexual y reproductiva y de la interrupción voluntaria del embarazo.
Pero, a diferencia de esta, ahora se dispone que los objetores deberán constar en un registro de profesionales sanitarios objetores de conciencia a realizar la ayuda para morir. Ese registro dará a conocer a la administración sanitaria quiénes son objetores, lo que le permitirá organizar los servicios de manera que siempre haya profesionales disponibles para participar en la prestación eutanásica. Pero la existencia de ese registro supone una limitación desproporcionada en el ejercicio de la libertad de conciencia y probablemente exponga a los eventuales objetores al estigma profesional. Habría sido mucho menos limitante para el ejercicio de los derechos, e igualmente eficaz para asegurar la prestación eutanásica, crear un registro de personas dispuestas a participar en los actos médicos de la eutanasia o del suicidio asistido.
2.3. El pretexto de la ley de eutanasia
Hemos señalado que la ley no ha contado con el necesario debate social previo, ni se ha aprobado una vez implantado un sistema universal y holístico de cuidados paliativos. Sin perjuicio de estas inaceptables carencias contextuales, algunas partes del texto de la ley proyectan sombras de duda sobre su constitucionalidad o denotan defectos técnicos importantes. Pero más allá de todas estas consideraciones, no se debe perder de vista lo que, en el fondo, está en juego en una ley que proclama la eutanasia como un derecho individual de carácter prestacional. Y en juego están las respuestas a dos grandes preguntas: qué entendemos por morir y qué finalidad atribuimos a las profesiones sanitarias.
¿Qué significa morir?
La muerte puede entenderse como un acontecimiento o como una decisión. Hasta ahora, la gran mayoría de las civilizaciones la han tenido como algo que acontecía de manera inexorable en la vida de cada ser humano. La alternativa que se abre paso ahora en algunas legislaciones, y en la opinión pública, es considerar la muerte como una decisión del individuo; más aún, como la máxima expresión de la autodeterminación personal.
Es cierto que, por ahora, además de la decisión autónoma del individuo se exigen algunas otras condiciones para que el Estado retire la protección de la vida y se obligue a un profesional a dar muerte a quien lo solicita. Pero, como se ve en los países que primero regularon esta materia, la tendencia inexorable es a reconocer que la libre y consistente voluntad del individuo baste para activar la eutanasia. Al mismo tiempo, y aunque parezca contradictoria con la anterior, se desarrolla también la tendencia a considerar las vidas que carecen de determinados estándares de calidad como vidas indignas de ser vividas.
¿Para que sirven los sanitarios?
Desde Hipócrates, se ha entendido que las profesiones sanitarias buscar curar o cuidar la vida humana, nunca a acabar con ella. Ahora, por primera vez en la historia de la medicina hipocrática, se plantea que las profesiones sanitarias dejen de custodiar incondicionalmente la vida humana para convertirse en prestadoras de muerte a demanda del individuo o en función de determinados parámetros de calidad. Los médicos de todo el mundo han manifestado claramente su rechazo:
La Asociación Médica Mundial (AMM) reitera su fuerte compromiso con los principios de la ética médica y con que se debe mantener el máximo respeto por la vida humana. Por lo tanto, la AMM se opone firmemente a la eutanasia y al suicidio con ayuda médica[4].
El futuro decidirá si las profesiones sanitarias se reconfiguran por completo o mantienen su compromiso inequívoco con la protección de la vida.
La radicalidad de los cambios sociales que trae consigo la eutanasia obliga a cualquier nación que se plantee su regulación a emprender un amplio debate ciudadano en el que se puedan ponderar las razones que eventualmente justificarían su adopción y, en ese caso, los términos en los que debería regularse para evitar que se vuelva contra los más vulnerables y conduzca a la degradación de las profesiones sanitarias. De ahí que, como señalaba al principio, la ausencia de ese debate en España disminuye drásticamente la legitimidad de la regulación aprobada.
3. Libros para acompañar al final de la vida y procurar una muerte en paz
Si, como vengo sosteniendo, el final de la vida de cada persona merece ser cuidado hasta su desenlace natural y no acortado con la eutanasia, debería presentar los argumentos en que me apoyo para ello y los modos en que deberían llevarse a cabo esos cuidados. Como se trata de asuntos complejos, en lugar de presentar una síntesis argumental, voy a referirme a algunos libros publicados en España en los últimos años, que contienen ideas y propuestas interesantes sobre las que reflexionar.
3.1. Ser mortal. La medicina y lo que importa al final
Vivimos más, pero sin un significado en el tramo final
Casi todas las personas que mueren ancianas hoy en día, y afortunadamente son la mayor parte, lo hacen después de un periodo final más o menos largo presidido por la fragilidad y la dependencia. Ese tiempo lo pasan o bien solas en sus casas, o bien en residencias para mayores o bien atendidas por la familia, con un importante desgaste emocional en muchos casos.
El enorme incremento de la esperanza de vida en los últimos decenios no ha venido acompañado de una mejora sustantiva y general de las condiciones en las que vivimos los últimos años. La vejez se ha medicalizado y actuamos como si la única forma de afrontarla fuera combatirla desesperadamente para escapar a la muerte, sin reconocer la prioridad de aceptar nuestra condición mortal y dar significado a esos últimos años de vida. En lugar de procurar que las personas puedan seguir teniendo una vida con sentido en el tramo final de su existencia, nos limitamos a procurarles seguridad y supervivencia a costa, muchas veces, de vaciar de contenido sus existencias.
El papel de la medicina durante la vejez
Es curioso que haya sido precisamente Atul Gawande –un cirujano que trabaja en uno de los hospitales más prestigiosos del mundo (el Brigham and Women’s Hospital de Boston)– quien haya escrito un libro que trata de lo que la medicina tiene que hacer cuando ya no puede curar sino solo cuidar a las personas[5]. Frente a la posición de tantos médicos para los que los pacientes que inician su cuesta abajo dejan de ser interesantes, salvo que tengan un problema concreto que puedan resolver, Gawande reivindica el papel de geriatras y paliativistas en su labor para que los años de la vejez y la dependencia sean también plenos de sentido.
Necesidad de buscar otras opciones de vida para los ancianos
Tan importante como redefinir el papel de la medicina ante la ancianidad es el cambio que ha de vivir la sociedad. Gawande reconoce que se está produciendo una gran transformación en todo el mundo: se rechaza de forma generalizada la versión institucionalizada de la vejez y de la muerte, y se empieza a buscar una alternativa a la de marchitarse en residencias de ancianos y morirse en un hospital. Pero todavía estamos demasiado imbuidos del viejo sistema y somos novatos en averiguar cómo afrontar la mortalidad dando significado al capítulo final de nuestras existencias. El libro trata de explorar esos caminos, valiéndose de interesantes testimonios e historias personales que no nos resultarán en absoluto ajenas a nuestras propias experiencias.
Por lo dicho, se comprende que Gawande no se centre en el asunto más controvertido con relación al final de la vida: la eutanasia y el suicidio médicamente asistido. Sin ser radicalmente contrario a esas dos últimas posibilidades, reconoce que su implantación en países como Países Bajos ha sido un fracaso porque “al fin y al cabo, nuestra meta por excelencia no es una buena muerte, sino una buena vida hasta el final”. Y el hecho de que aumenten las muertes por eutanasia y no los cuidados paliativos en esos países hace pensar que el camino de la eutanasia no contribuye a mejorar el final de la existencia de las personas.
3.2. Vivir y morir en las residencias de mayores

¿Preocupan los mayores y sus familias?
Las personas que viven en residencias de mayores son protagonistas del combate feroz en el que está inmersa la sociedad actual entre un modelo que no quiere dejar atrás a nadie y otro que expulsa sin contemplaciones a quienes dejan de ser productivos. Por un lado, los mayores son personas que reciben atención con recursos públicos, si viven en residencias públicas o concertadas, o con recursos privados, si las residencias son privadas. El Estado y las familias muestran así su compromiso con ellas.
Pero, por otro lado, como se pone de manifiesto en el libro “Cuidar y sufrir”[6], las personas mayores dependientes e institucionalizadas no están en el centro de la preocupación de los poderes públicos y de sus respectivas familias. ¿Qué prevalecerá en los años por venir? ¿La solicitud por esas personas o su definitiva marginación? ¿Descubriremos que una sociedad justa es la que pone en su centro a las personas más vulnerables, y entre ellas, de forma destacada, a quienes se aproximan al final de sus vidas con una acelerada pérdida de capacidades físicas y cognitivas? ¿O, más bien, nos engañaremos pensando que esas vidas carecen de valor y no merecen más que un “discreto” olvido, que las envuelva en la soledad hasta su muerte?
¿Pedimos humanizar la atención sanitaria y no valoramos socialmente a los profesionales que cuidan a los mayores?
Sin embargo no son las personas mayores las únicas que viven en sus carnes ese combate que determinará nuestro futuro; también los profesionales sociosanitarios están igualmente inmersos en la contienda. En la teoría, tanto desde la universidad como desde la administración pública y los colectivos de profesionales, se insiste en la necesidad de humanizar la asistencia sanitaria, proporcionar una atención integral, y considerar a la persona como un todo y no como un cuerpo en el que se manifiestan las enfermedades.
Pero la testaruda realidad nos muestra una asistencia centrada en la tecnología y que, de tanto obsesionarse por curar y mantener con vida a las personas, ha olvidado que su objetivo final está en cuidar de cada persona única e irrepetible. Un indicio de que la batalla parece que la esté ganando el paradigma biotecnocrático sobre el humanista está en la consideración social de los distintos profesionales sanitarios. ¿Quién nos produce más admiramos: el cirujano de trasplantes o el paliativista? ¿La enfermera de una residencia de mayores muy dependientes o la de una unidad de oncología pediátrica? Claro que debemos admirar a los que desarrollan las innovaciones tecnológicas y dedican su capacidad profesional a salvar vidas. Pero ¿por qué seguimos pensando que los que se dedican a dignificar el final de la vida de las personas mayores juegan en la segunda división?
Una ética sobre el profesional de la salud basada en la dignidad de la persona
En el libro mencionado, su autor se atreve a plantear una denuncia contundente y una propuesta razonable. Denuncia las malas prácticas de los profesionales y la descoordinación de la administración pública, la actitud de algunos familiares e incluso de algunos mayores. Nos presenta un panorama complejo, en el que se mezcla la excelencia con la mezquidad. Muchas veces, así nos lo hace ver, lo mal hecho no tiene que ver tanto con la maldad sino con la ausencia de un horizonte adecuado de comprensión. De ahí que el libro constituya una oportunidad para ver con otros ojos esos años finales de la vida, en los que la pérdida de capacidades no significa pérdida de dignidad, y en los que el tiempo de producir debe ceder su lugar al tiempo de ser cuidado.
La propuesta de Carmelo Gómez se sostiene sobre tres robustos pilares. Primero, que la ética debe pensar
en la persona como un ser dotado de Dignidad por el mero hecho de serlo, no como atributo, o producto secundario a una serie de reacciones físicas, biológicas.
Frente a aquellos autores que, con Ruth Macklin a la cabeza, vienen insistiendo en que la dignidad es un concepto inútil para la bioética, nuestro autor pone de manifiesto en casi todos sus relatos cómo el respeto a la dignidad de la persona da la medida de la calidad ética de la acción.
La vejez no es una enfermedad
El segundo pilar es la convicción de que
el envejecimiento no es una enfermedad, aunque así se lo considera en diversos entornos científicos, y la vejez no se cura.
Es decir, que la vejez y su desenlace final con la muerte de la persona no son el peor de nuestros males, como sostiene entre otros Aubrey de Grey, sino un estadio de nuestra vida, tan importante o más que los otros, al que debemos dotar de sentido con la ayuda de los demás. Aquí el autor insiste, con particular lucidez, en que es precisamente nuestra condición mortal la que reviste de grandeza todos y cada uno de los momentos de nuestra vida.
Necesidad de formar a los sanitarios en el trato humano y la compasión
El tercer pilar está en la necesidad de contar con profesionales competentes y compasivos que cuiden de las personas mayores de manera que sus vidas pueden ser significativas hasta su último aliento. Carmelo Gómez presta especial atención a las enfermeras de las residencias que, por la proximidad y continuidad en el trato con los mayores, desempeñan una responsabilidad de primer orden en su cuidado integral. De ahí que advierta del error actual de formar “a potenciales enfermeras en la sustitución de los valores humanos por cánones impuestos relacionados con lo inmediato, lo palpable, lo mensurable, lo creíble exclusivamente por los sentidos”. Formar en esa visión cuantitativa del ser humano ha conducido a “una separación intolerable entre la persona humana y el sujeto biológico de la especie humana: el homo sapiens”.
En definitiva, el libro cuestiona un modo de cuidar que no merece ese nombre y propone otro modo de hacerlo que, aunque es el que informa la praxis cotidiana de muchos profesionales, no está universalmente extendido ni cuenta con el apoyo que necesita por parte de los poderes públicos y el reconocimiento de la sociedad. Enfrentarse a esa inquietante realidad es el detonante imprescindible para que todos los profesionales, los responsables públicos y, por supuesto, los familiares, asumamos nuestra responsabilidad y ofrezcamos a las personas mayores dependientes los cuidados que les permitan vivir con dignidad y morir en paz.
3.3. Cuando el final se acerca. Cómo afrontar la muerte con sabiduría
Tras encontrarme con la muerte miles de veces, he llegado a la conclusión de que tenemos poco que perder y mucho que preparar.
A esta conclusión llega Kathryn Mannix, pionera en cuidados paliativos en Inglaterra, después de más de 30 años de dedicación. Convencida de que las sociedades contemporáneas han olvidado la cultura del acompañamiento en los últimos momentos de la existencia, y de que lo que se dice sobre la muerte en los medios de comunicación no tiene nada que ver con la realidad, decidió escribir un libro que diera a conocer cómo es, en verdad, el final de la vida, para desdramatizarlo y reflexionar sobre el mejor modo de afrontarlo[7].
Reflexiones sobre experiencias personales

El libro se compone de una serie de relatos sobre situaciones que ha vivido en primera persona y que le permiten ir ocupándose de cada una de las etapas del morir, desde la agonía hasta el duelo.
Al hilo de ellas, se refiere a todo lo que necesitan las personas para tener una muerte en paz: evitarles el sufrimiento en soledad; combatir las “conspiraciones del silencio”; planificar anticipadamente con ellas la asistencia sanitaria que recibirán a medida que se aproxime el final; cuidar a los familiares, y no tratar al paciente como si fuera un individuo aislado; crear equipos asistenciales multidisciplinares en los que médicos y enfermeras tengan una especial colaboración; establecer pautas de medicación realistas, ajustadas a las circunstancias de los enfermos, y no solo a sus patologías; dedicarles tiempo, sentándose junto a ellos, para escucharles, conocer sus valores y anhelos, e informarles adecuadamente; no imponerse, sino acompañar; reconocer los errores y disculparse.
Durante sus años de profesión, Mannix ha descubierto que casi todas las personas que ha conocido “al final de sus días son extraordinarias. Soportan los síntomas con valentía. Aceptan que no pueden evitar la muerte y aprovechan cada día como si fuera el último. Pueden sustraerse a la tiranía de los planes, dejan de preocuparse por el futuro y disfrutan del presente”. Para que eso sea así, es imprescindible que tanto los profesionales como los acompañantes cumplan su papel, desde el convencimiento de que todas las personas que están próximas a morir pueden tener vidas tan significativas como las nuestras.
3.4. Limitar los esfuerzos terapéuticos sin escatimar en los cuidados
¿Hacer todo lo posible?

Pablo Requena, médico, teólogo y profesor de bioética en la Pontificia Università della Santa Croce (Roma), acomete una empresa que estaba pendiente en España: ofrecer una visión integral sobre los aspectos éticos de la limitación del esfuerzo terapéutico (LET). El título de la obra habla por sí solo “¡Doctor, no haga todo lo posible!”[8]: desde la creación de las Unidades de Cuidados Intensivos (UCI), la súplica que los pacientes, pero sobre todo los familiares, dirigían a los médicos ante una situación crítica era justo la contraria. El médico, dotado de un creciente poder tecnológico sobre la vida de las personas, aparecía como un taumaturgo capaz de obrar prodigios.
El entusiasmo ante ese modo de hacer medicina pronto cedió el paso al desconcierto; porque un buen número de las medidas que se adoptaban solo conseguían alargar penosamente la vida de los pacientes y, a veces, incrementar sus padecimientos. Las categorías éticas a las que se acudió entonces para esclarecer esa confusa situación fueron las de autonomía y calidad de vida. Reconociendo su utilidad, Requena pone de manifiesto la limitación de esos conceptos y la necesidad de interpretarlos desde la buena praxis médica. Asimismo, apela a la virtud moral del médico y a la comunicación con el paciente (y, en su caso, con los familiares) para adoptar decisiones compartidas y correctas en esas situaciones críticas. Este modo de proceder requiere tiempo y adelantarse a la irrupción del problema: esperar al último momento para decidir dificulta mucho que las cosas se hagan bien.
La compasión en el cuidado sanitario

La comunicación con el paciente, que reclama Requena, solo puede desarrollarse con éxito sobre el lecho de la compasión. En su libro “Despertar la compasión”[9] Emilio García-Sánchez se pregunta en qué consiste y qué papel debe desempeñar esa emoción en la relación sanitaria. En primer lugar, presenta el contexto sociocultural hedonista contemporáneo, que genera una forma patológica de compasión, cuya manifestación más aguda es la de defender la muerte del que sufre para acabar con su sufrimiento. A continuación, ofrece una reflexión sobre la dignidad del doliente y del cuidado compasivo que merece.
El autor no se queda en consideraciones generales y se ocupa de aquellos enfermos que, mereciendo la misma compasión que cualquier otro, muchas veces no son vistos como sujetos de compasión. Es el caso de los bebés diagnosticados con enfermedades graves antes o justo después del nacimiento, para los que se solicita el aborto o la eutanasia neonatal. O el de las personas que han perdido sus capacidades cognitivas o tienen dolores intensos y difíciles de controlar, y que están próximas a la muerte. Frente a la tentación de abandonarlas, este libro propone la compasión, que palía el dolor y ofrece sentido al tramo final de la vida.
García-Sánchez destaca la importancia del lenguaje corporal al manifestar la compasión, y la ganancia que obtienen los cuidadores (tanto los profesionales sanitarios como las familias) cuando tratan compasivamente a las personas enfermas con las que se relacionan.
Libros complementarios
En la medida en que todos tenemos bastantes probabilidades de tener que cuidar a lo largo de nuestra vida de algún familiar o allegado en situación crítica o terminal, la lectura de ambos libros resulta provechosa: el primero ayuda a tomar decisiones prudentes al final de la vida de esas personas, evitando tanto el encarnizamiento terapéutico como la eutanasia; y el segundo despierta la compasión con que se debe cuidar a los pacientes más vulnerables.
3.5. A vueltas con la eutanasia
Cuando se plantea la posibilidad de regular la eutanasia, no cabe limitarse a pensar que se trata de una vuelta más de tuerca acerca de un debate ya clásico en la sociedad occidental. Quedarse ahí es perder de vista la velocidad con la que está cambiando el marco social y cultural desde el que se aborda hoy la eutanasia.
Como consecuencia de la amenazante insostenibilidad del sistema de salud, las crecientes desigualdades en la asistencia sanitaria, el envejecimiento de las poblaciones y la acelerada revolución biotecnológica (y su impacto en la vida y convicciones de las personas), el morir humano se enfrenta a desafíos inéditos. Lo vemos en la actual crisis del coronavirus. Por otro lado, mientras que para algunos la expectativa de vida sigue creciendo, e incluso atisban en el horizonte la posibilidad de romper el reloj biológico y convertirse en seres extralongevos, para otros se estanca o incluso disminuye.
Más reflexiones sobre la muerte
Meses antes de la aprobación de la ley de eutanasia en España se publicaron dos libros[10] que ofrecían elementos para la reflexión sobre la eutanasia, pero también sobre el morir humano en el tiempo presente. Uno está escrito por un médico, y el otro por un filósofo. Uno trata de las cuestiones de bioética clínica al final de la vida, por lo que, además de la eutanasia, se refiere también a la limitación del esfuerzo terapéutico, a los criterios para definir la muerte o a los trasplantes. El otro adopta una perspectiva filosófica secular que, si bien da por sentada la soberanía del ser humano sobre su propia vida, se atreve a pensar las inconsistencias de muchas de las propuestas eutanásicas y los riesgos que una sociedad crecientemente desigual y tecnologizada comporta para garantizar a cada ser humano una buena muerte.
Estudio bioético de un médico

Martínez-Sellés pone de manifiesto las deficiencias de algunos argumentos en defensa de la eutanasia. Para ello se apoya en razonamientos éticos, en el sentido de las profesiones sanitarias y, especialmente, en su trato directo como cardiólogo con enfermos terminales. Desde esa experiencia, asegura que la expresión del deseo de morir es, en la mayor parte de los casos, un indicio claro de autonomía deficitaria.
Concluye su libro apuntando los cuatro argumentos fundamentales por los que considera inaceptable la eutanasia: porque nos aboca a una pendiente resbaladiza, en la que supuestos que ahora nos parecen intolerables acabarán siendo admitidos, como ha sucedido en Holanda y Bélgica; porque quien pide la muerte, en la mayoría de los casos, no quiere que se le dé muerte, sino que se le ayude a encontrar un horizonte por el que vivir; porque ese objetivo se alcanza, por regla general, procurando unos cuidados paliativos integrales, y la eutanasia no contribuye a extenderlos, sino a lo contrario; y porque dar muerte a una persona, aunque sea con su consentimiento, destruye la integridad moral de la profesión médica.
Un filósofo a favor de la eutanasia

Ibáñez Fanés, por su parte, defiende en su breve ensayo la eutanasia. Pero lo hace a partir de una premisa inadecuada que acaba desembocando en una conclusión errónea. Su punto de partida es el suicidio como un “no lugar” del derecho, como algo que siempre debe caer fuera de la ley. Ahora bien, poner en relación el suicido con la eutanasia no es una buena idea, porque se trata de dos problemas complejos, pero notablemente distintos. Cuando se ponen en relación, fácilmente se incurre en el error en el que cae Ibáñez Fanés: dar por descontado que el deseo de morir, cuando uno mismo no lo puede consumar, genera un derecho a que le procuren la muerte. No toma en consideración ni el carácter transitivo de la acción eutanásica frente a la suicida, ni el que sean los profesionales de la sanidad los encargados de llevarla a cabo.
Pero, a pesar de manifestarse a favor de la eutanasia, Ibáñez Fanés lleva a cabo un ejercicio ejemplar de honestidad intelectual, reconociendo la trascendencia de algunos de los argumentos esgrimidos contra la eutanasia, y criticando las posiciones filosóficas a las que se acude más frecuentemente para defender su legalización: el utilitarismo y el liberalismo. Así, por ejemplo, manifiesta su alarma ante la inevitabilidad de que los principios funcionales y técnicos que rigen la lógica del Estado sean los que determinen el modo en que se aplica la eutanasia una vez ha sido legalizada.
4. Una última reflexión sobre la ley de la eutanasia
Aceptar personalmente la ancianidad
Romano Guardini escribió un breve ensayo sobre “Las etapas de la vida”[11], que destila sabiduría. La última parte está dedicada, lógicamente, al envejecimiento y la ancianidad hasta la muerte.
El problema del envejecimiento consiste, por tanto, en que la persona lo acepte, comprenda su sentido y lo haga realidad. Pero aún hay que añadir otra cosa: es mucho lo que depende de que también la sociedad acepte por su parte la vejez y le reconozca honrada y amablemente el derecho a la vida que le corresponde.
Hoy en día observamos por todas partes el fenómeno de que solo se considera valiosa para el hombre la vida joven, mientras que la edad avanzada se ve como un proceso de decadencia y descomposición. ¿No encuentra este fenómeno su fiel reflejo en el hecho de que cada vez haya menos personas mayores que tengan realmente conciencia de que pueden dar un sentido a su existencia? ¿No son cada uno de esos hechos la condición del otro? ¿Y no producen ambos, pese al constante crecimiento del poder y de las capacidades prácticas, una extraña y peligrosa inmadurez en el conjunto de la vida actual? (p. 153).
Aceptación social de la vejez
Aunque en la cita transcrita Guardini empieza dirigiéndose a la persona que envejece animándole a que acepte su condición, se apresura a reconocer que esa aceptación estará siempre condicionada por la capacidad de la sociedad para aceptar a las personas mayores y reconocerles el derecho a vivir esa etapa final de sus vidas.
Mientras, como sucede ahora, solo se considere valiosa la vida joven y productiva, la sociedad no aceptará la vida anciana, en la que solo se verá decadencia y descomposición. La consecuencia es que los propios ancianos sentirán cada vez más difícil encontrar el sentido de su condición. El anciano se verá a sí mismo como el ser despreciable que, de joven, veía en los ancianos. El discurso del envejecimiento activo y saludable está parcialmente imbuido de este prejuicio: como solo importa lo hermoso, saludable y productivo, las opciones de la persona mayor por mantener su reconocimiento social pasan por que se afane desesperadamente en mantener esas condiciones. En cuanto las pierda será él mismo el primero que estime su vida indigna de ser vivida. Pero no habrá llegado hasta ahí por su libre autodeterminación sino por el ineludible condicionamiento social.
Una sociedad incapaz de aceptar y reconocer el valor de las personas ancianas no solo es un peligro para ellas, sino también para la propia sociedad. Frustra la plena realización del ser humano a lo largo de todas las etapas de su vida, impide el encuentro intergeneracional que tan fecundo es para cada generación, renuncia a la sabiduría que aportan quienes ven retroactivamente cada una de las etapas de la vida, y consagra un orden regido por la fuerza, en el que uno solo es pesado en función de lo que hace y no de lo que es.
El engaño de la eutanasia
Byung-Chul Han ha descrito con lucidez el tránsito de la biopolítica, en la que el Estado regulaba todos los aspectos de la vida humana para convertirnos en sujetos productivos, a la psicopolítica[12], donde el propio sujeto se explota a sí mismo para resultar más productivo. Esta forma de autoexplotación resulta más eficiente que la que intentaba el Estado y cuenta, además, con la aparente legitimidad de la libre elección.
Con la muerte sucede lo mismo. De ser el Estado el que determinaba las vidas merecedoras de ser vividas, hemos pasado a que sea el individuo quien, en el momento en que incumpla con los estándares de productividad exigidos por la sociedad, quiera dar el paso adelante y pida que se acabe con una vida que carece de sentido. La eutanasia no va de derechos sino de engaños: del hacernos creer que nuestra vida no merece la pena y se convierte en una carga insoportable para los nosotros y los otros cuando deja de cumplir con ciertos estándares. Ese es el espíritu que alienta la reciente ley española de eutanasia, que envuelve con el lenguaje de los derechos la definitiva e irreversible muestra de autoexplotación.
¿Queda, entonces, lugar para la esperanza? Sin duda, porque la sociedad necesita de los mayores y los discapacitados y volverá a reconocerlos no por sus capacidades sino por ser quienes son. Entre tanto, procede vigilar para que se reforme en aquellos aspectos que van claramente contra la Constitución (por ejemplo, los que tienen que ver con la eutanasia mediante testamento vital, la eutanasia por discapacidad o la obligatoriedad para los profesionales sanitarios); para que la ley se desarrolle y aplique con todas las garantías que contempla, en especial, las relacionadas con la deliberación con el paciente; y, sobre todo, para que se universalicen los cuidados paliativos porque, mientras no lo estén, que no se engañe nadie: las solicitudes de eutanasia estarán mayormente condicionadas por la falta de cuidados.
NOTAS
[1] Comité de Bioética de España, Informe del Comité de Bioética de España sobre el final de la vida y la atención en el proceso de morir, en el marco del debate sobre la regulación de la eutanasia: propuestas para la reflexión y la deliberación, 30 de septiembre de 2020, http://assets.comitedebioetica.es/files/documentacion/Informe%20CBE%20final%20vida%20y%20la%20atencion%20en%20el%20proceso%20de%20morir.pdf
[2] https://www.cgcom.es/sites/default/files/u183/np_ley_eutanasia_cgcom_18_12_2020.pdf
[3] CERMI, El CERMI pide eliminar la expresión «imposibilitante» de la ley de eutanasia para evitar discriminación por discapacidad, https://www.cermi.es/es/actualidad/noticias/el-cermi-pide-eliminar-la-expresion-imposibilitante-de-la-ley-de-eutanasia-para
[4] La Declaración de la AMM sobre la Eutanasia y el Suicido con ayuda médica, 70ª Asamblea General de la AMM, Tiflis, Georgia, Octubre 2019, https://www.wma.net/es/policies-post/declaracion-sobre-la-eutanasia-y-suicidio-con-ayuda-medica/
[5] Gawande, A., Ser mortal. La medicina y lo que importa al final, Galaxia-Gutenberg, Barcelona, 2016.
[6] Gómez, C., Cuidar y sufrir. Perfil ético del profesional de la salud, PPC, Madrid, 2020.
[7] Mannix, K., Cuando se acerca el final. Cómo afrontar la muerte con sabiduría, Siruela, Madrid, 2017.
[8] Requena, P., ¡Doctor, no haga todo lo posible! De la limitación a la prudencia terapéutica, Comares Granada, 2017.
[9] García-Sánchez, E., Despertar la compasión. El cuidado ético de los enfermos graves, EUNSA, Pamplona, 2017.
[10] Martínez-Sellés, M., Eutanasia. Un análisis a la luz de la ciencia y la antropología, Rialp, Madrid, 2019; Ibáñez Fanés, J., Morir o no morir. Un dilema moderno, Anagrama, Barcelona, 2020.
[11] Guardini, R., Las etapas de la vida, Palabra Madrid, 2019.
[12] Han, B.-C., Psicopolítica, Herder, Barcelona 2014.
REPOSITORIO DE IMÁGENES DE ESTE ESTUDIO SOBRE LA LEY DE LA EUTANASIA
Imagen inicial: https://mejorconsalud.as.com/ancianos-depresion-detectarlo-tiempo/
Imagen 1: https://www.lavozdegalicia.es/noticia/opinion/2021/03/19/fin-eutanasia-derecho/0003_202103G19P15995.htm
Imagen 2: logo de CBE, recuperado de https://obsegorbecastellon.es/eutanasia-informe-del-comite-de-bioetica-de-espana-para-la-reflexion-y-la-deliberacion/
Imagen 3: https://www.elsaltodiario.com/coronavirus/falta-de-personal-y-colapso-de-la-zona-covid-en-la-uci-del-hospital-la-paz
Imagen 4: https://www.abc.es/sociedad/abci-estos-paises-eutanasia-legal-201904051148_noticia.html
Imagen 5: https://isanidad.com/142567/sanidad-acredita-mas-de-1-400-plazas-de-formacion-sanitaria-especializada-para-la-convocatoria-2019-2020/
Imagen 6: https://www.casadellibro.com/libro-ser-mortal-la-medicina-y-lo-que-al-final-importa-rustica/9788416734795/6216215
Imagen 7: https://www.ppc-editorial.es/libro/cuidar-y-sufrir
Imagen 8: https://www.siruela.com/catalogo.php?id_libro=3729
Imagen 9: https://www.casadellibro.com/libro-doctor-no-haga-todo-lo-posible/9788490455739/6032657
Imagen 10: https://www.eunsa.es/libro/despertar-la-compasion_95080/
Imagen 11: https://www.rialp.com/libro/eutanasia_99677/
Imagen 12: https://www.anagrama-ed.es/libro/nuevos-cuadernos-anagrama/morir-o-no-morir/9788433916358/NCA_24
Para consultar otra entrada del mismo autor, pinchar aquí
About the author
Vicente Bellver Capella es Catedrático de Filosofía del Derecho y Filosofía Política de la Universitat de València y miembro del Comité de Bioética de España.


Gran artículo de nuestro compañero el profesor Bellver. Palabras escritas necesarias en momentos de incertidumbre y de confusión en la sociedad sobre el valor de la vida. Necesitamos espacios de reflexión como este, palabras que nos nutren y nos ayudan afinar la dirección. Gracias por estos aportes Vicente.
Me ha parecido muy completo y muy interesante.